Este artículo se publicó hace 4 años.
Tuberculosis, la pandemia de los pobres
Mientras que la covid mata a dos de cada mil infectados, la tuberculosis, a 180 de cada mil. Y eso sin contar a los pacientes que no reciben tratamiento: entonces, la probabilidad de sobrevivir a la tuberculosis es solo del 30%. O del 0%, si además tienen VIH.

De cada mil personas enfermas por covid, dos morían, según la tasa media de letalidad global que publicó la OMS a principios del año pasado. Mientras en el mundo desarrollado no se hablaba de otra cosa y científicos y gobiernos se dejaban la piel en resolver el problema, con medidas sanitarias e investigación acelerada para dar con una vacuna en menos de un año, en esas partes del mundo que no salen nunca en televisión otra pandemia mataba a 180 de cada mil personas infectadas. Y eso sin contar a los pacientes que no reciben tratamiento: entonces, la probabilidad de sobrevivir a la tuberculosis es solo del 30%. O del 0%, si además tienen VIH.
En el mejor de los casos, es 100 veces más letal que la covid. Y son ya mil millones las personas que se ha llevado por delante en los últimos 200 años. Sin embargo, por cada 1.000 dólares invertidos en encontrar una vacuna para el coronavirus, se ha destinado solo un dólar a encontrar otra que sea eficaz contra la tuberculosis. ¿Tendrá que ver con quiénes son los que mueren?
Según la OMS, el 98% de los tuberculosos viven en países de ingresos bajos o medianos. India (con un 25% de los casos mundiales), China, Indonesia, Filipinas, Pakistán, Nigeria, Bangladesh y Sudáfrica se llevan la palma.
"Es un círculo vicioso, porque cuanto más enfermos están, menos trabajan y más pobres son", explica la doctora Laura Moretó
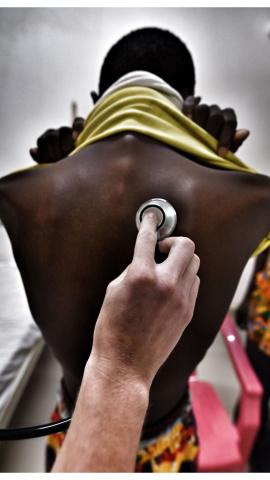
"Personas atrapadas en el círculo de la pobreza, con pésimas condiciones de vida, hacinamiento, inseguridad alimentaria, estrés provocado por desplazamientos forzosos y conflictos armados, y un sistema sanitario frágil o inexistente". Son las presas favoritas de la tuberculosis, según dice a Público la doctora Laura Moretó, referente de VIH, TB y hepatitis de Médicos Sin Fronteras, que ha trabajado en Sudán del Sur y Sudán atendiendo a poblaciones desplazadas por el conflicto. "Es un círculo vicioso, porque cuanto más enfermos están, menos trabajan y más pobres son", explica. Cuando conviven veinte personas en una misma chabola de cartón y hojalata y una tose, el contagio es casi inevitable, más cuando la desnutrición multiplica por tres las probabilidades de enfermar.
"En Malakal, en Sudán, diagnosticamos a más de 400 paciente al año. A la hora de curarlos, el reto es que se queden, que sigan manteniendo el tratamiento, porque es una población móvil. O, al menos, que vayan al otro centro de atención en su punto de destino donde continuar tratándose", nos dice Moretó. Por ellos y por todas las personas que pueden contagiar por el camino.
La cura de la tuberculosis existe: es una mezcla de fármacos que deben tomarse a rajatabla durante seis meses. Y esto es lo malo. "Si no se sigue bien el tratamiento, nacen cepas resistentes", explica a Público Carlos Martín Montañés, catedrático de Microbiología en la Universidad de Zaragoza y miembro del Comité Asesor de Tuberculosis Vaccine Initiative de la UE. Estas variantes inmunes a los medicamentos se hallaron a principios de los años 2000 y son las más peligrosas. "Nos han hecho retroceder a la era anterior a los antibióticos. La única opción en los casos totalmente resistentes es el aislamiento del paciente para que no contagie a nadie más", nos dice Martín.
El problema es que "el diagnóstico no es fácil, requiere de test moleculares que no siempre están disponibles, y la cura es una quimioterapia muy tóxica y con muchos efectos secundarios, durante 20 o 24 meses", apunta Moretó. El precio, 1.200 euros por paciente (un gasto que es asumido por el Fondo Mundial). En este sentido, la OMS ha anunciado que seguirá las recomendaciones de un estudio reciente de Médicos Sin Fronteras, donde se demuestra que con ayuda de un cóctel de nuevos fármacos el tratamiento podría acortarse a seis meses (igual que en el caso de la tuberculosis no resistente). Y a 800 euros por paciente.
Aunque la OMS la considera la enfermedad infecciosa más mortífera por detrás de la covid; según como se valoren las cifras, la tuberculosis podría merecer el dudoso honor del primer puesto. Más cuando, lejos de estar controlada, a día de hoy ha vuelto a crecer. "En 2021, por primera vez en diez años, ha subido el número de contagios", señala Carlos Martín. "El avance de la enfermedad es muy lento, puede tardar un par de años en desarrollarse, y también se tarda en hacer el diagnóstico, empezar el tratamiento... En uno o dos años, veremos cuáles han sido las consecuencias de la pandemia de covid, durante la que han subido los casos de tuberculosis, al mismo tiempo que bajaba el acceso a la atención médica para tratarla", se lamenta. Por el momento, no parece que la cosa vaya a acabarse en un futuro cercano. "En 1982, la OMS dijo que se erradicaría en 2000. Ahora dice que será en 2035, si se encuentra una nueva vacuna. Si no, en 2050", comenta este experto.
La OMS la considera la enfermedad infecciosa más mortífera por detrás de la covid; según como se valoren las cifras, la tuberculosis podría merecer el dudoso honor del primer puesto
Va a ser difícil lograrlo con dinero insuficiente (5.300 millones de dólares anuales en 2020, en vez de los 13.000 millones que harían falta, según la OMS). En el mundo desarrollado, la amenaza de una epidemia de cepas no tratables es el aguijón que anima a invertir (tímidamente) en investigación científica contra la tuberculosis. Sobre todo, Estados Unidos, que aporta el 50% de la financiación de donantes internacionales.
"El miedo que tenemos en Occidente es que las cepas multirresistentes a los tratamientos lleguen hasta aquí. En España, se detectan entre 20 y 30 casos de este tipo cada año", nos dice Carlos Martín. Y, aunque España tiene, por cierto, las cifras más altas de tuberculosis de Europa Occidental, es una menudencia comparada con los casos de variantes resistentes a los fármacos que arrasan países como India, donde solo uno de cada tres paciente con la enfermedad farmacorresitente recibieron tratamiento en 2020.
Una de cada cuatro personas en todo el mundo (incluida España) está infectada por el bacilo de la tuberculosis
El laboratorio del doctor Martín está volcado en la genética de estas cepas rebeldes desde hace 30 años. "Es una investigación muy lenta. Solo con la vacuna llevamos los últimos diez años. Parece que solo nos acordamos de invertir en ciencia básica cuando vienen los problemas, como ha pasado con la covid", explica. MTBVAC se llama la vacuna viva con cepas humanas atenuadas que ha desarrollado su equipo en la Universidad de Zaragoza. Su logro es ofrecer protección contra la tuberculosis multirresistente con una sola inyección.
Sudáfrica, Senegal y Madagascar son algunos países donde están causando más estragos las variantes inmunes a los antituberculosos, por eso, es allí donde el equipo de Martín está probando su vacuna hecha 100% en España. "Ya estamos en la fase tres de ensayos clínicos, con 7.000 pacientes. Es la hora de la verdad", dice.
Pero tampoco hace falta coger un avión para codearse con la Mycobacterium tuberculosis que, según Carlos Martín, "es una bacteria perfectamente adaptada a la vida humana". Nada menos que una de cada cuatro personas en todo el mundo (incluida España) está infectada por el bacilo de la tuberculosis.
Porque, aunque nos suene a anacronismo romántico, "nunca ha dejado de ser endémica en Europa", nos recuerda Laura Moretó. La buena noticia es que el 90% de los infectados nunca sufrirán la enfermedad. Ni tampoco la contagiarán porque, como aclara Martín, "para la transmisión, tiene que haberse desarrollado la enfermedad respiratoria". Es decir, solo te puedes contagiar a través de la saliva (con la tos) de alguien que está ya enfermo.
En nuestro mundo, a pesar de la ubicuidad del bacilo, mantenerse ahí, sin caer enfermo, es fácil cuando comemos a diario, tenemos un grifo por el que sale agua limpia o un médico a dos manzanas de casa al que acudir para hacernos una radiografía... Mientras, en la otra parte del mundo, de los 200.000 niños que mueren cada año de tuberculosis, el 90% de ellos no recibió tratamiento. Y es que no se ha inventado aún la pastilla que cure la pobreza, el verdadero caldo de cultivo donde triunfa esta enfermedad.





Comentarios de nuestros socias/os
¿Quieres comentar?Para ver los comentarios de nuestros socias y socios, primero tienes que iniciar sesión o registrarte.